Cliniche IMI EDN: la parodontite si cura con il laser
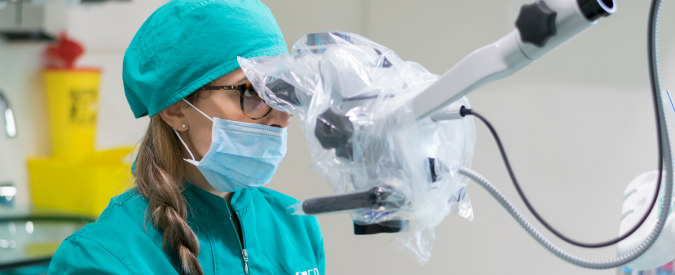

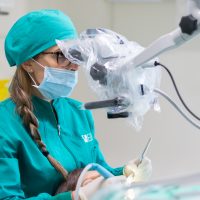

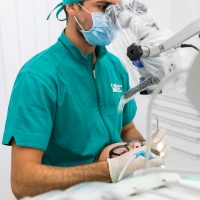


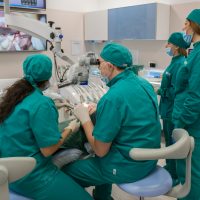


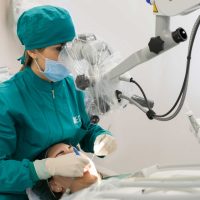

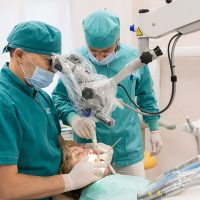
Una terapia altamente tecnologica per curare la parodontite. È un protocollo che combina un sofisticato approccio diagnostico, una strategia personalizzata per ogni paziente e un intervento alternativo alla chirurgia tradizionale. Test bio-molecolari, microscopio operatorio e laser sono le armi a disposizione per i medici delle cliniche IMI EDN (Excellence Dental Network), fondate dal dottor Francesco Martelli e presenti con 23 sedi su tutto il territorio nazionale.
La parodontite: dal sanguinamento gengivale alla perdita dei denti
La parodontite, detta anche piorrea, è una patologia del cavo orale spesso sottovalutata. Si tratta di un’infezione cronica, provocata da diverse specie batteriche, che colpisce i tessuti parodontali, cioè tutta quella struttura che sostiene i nostri denti e li tiene attaccati alle ossa. L’infiammazione che ne consegue provoca alitosi, fa sanguinare e abbassare progressivamente le gengive, destabilizza i denti e li rende estremamente sensibili a caldo e freddo. Se non adeguatamente trattata, la parodontite può avere effetti catastrofici: allo stato avanzato questa patologia è la principale responsabile della perdita dei denti in età adulta. Secondo le statistiche oltre il 60% degli italiani adulti soffre di parodontite in maniera più o meno grave (il 10-14% con forme aggressive a insorgenza precoce). L’incidenza della malattia aumenta con l’età: colpisce circa il 30% delle persone fra i 25 e i 29 anni e il 40% di quelle fra i 30 e i 40. Dai 55 anni in poi, più di metà della popolazione ha in bocca almeno una “tasca parodontale”, uno spazio tra dente e gengiva in cui i batteri agiscono al riparo dallo spazzolino, aggravando giorno dopo giorno la situazione. Pur sviluppandosi spesso in maniera silente, la parodontite si presenta quasi sempre con un campanello d’allarme che il più delle volte viene trascurato, il sanguinamento gengivale. Le gengive sane infatti si presentano rosa e in nessun caso devono sanguinare per il semplice passaggio del filo interdentale o dello spazzolino: se questo si verifica è bene recarsi subito dal proprio dentista di fiducia per un controllo.
Fumatori avvisati
Se è vero che la parodontite è riconducibile a molteplici ceppi batterici e virali e correlata a una predisposizione genetica, gli studi più recenti hanno anche evidenziato uno stretto legame con il fumo. In media, la bocca di chi fuma dimostra 15 anni in più rispetto allo stato parodontale di chi si astiene e i fumatori rischiano tre volte tanto di soffrire di parodontite grave: mostrano tasche più profonde, maggiore perdita ossea, mobilità dentale più accentuata e pericolo più alto di perdere i denti. Il tabacco incide negativamente sul benessere della bocca e la nicotina ha un effetto vasocostrittore che ostacola la rigenerazione dei tessuti. Basta una sola sigaretta, infatti, a ridurre del 40% il flusso sanguigno locale per i 30-50 minuti successivi: smettere di fumare è quindi fondamentale anche per far guarire più velocemente le ferite del cavo orale.
Problemi per tutto l’organismo
La parodontite è una patologia localizzata, che però può comportare ripercussioni sull’intero sistema immunitario: fertilità, diabete e malattie cardiovascolari possono essere influenzati dalla salute della bocca. Quello fra piorrea e gravidanza è un legame biunivoco. Da una parte i batteri di una parodontite cronica possono entrare in circolo nel sangue (batteriemia) e arrivare al liquido amniotico, scatenando una risposta infiammatoria che provoca aborti, parti pre-termine e nascite sotto-peso; dall’altra lo sconvolgimento ormonale della gravidanza (così come quello dell’allattamento o della menopausa) facilita l’insorgenza di problemi alle gengive. Bi-direzionale è anche il rapporto con il diabete: la parodontite non trattata causa una maggiore difficoltà del controllo metabolico, mentre una maggiore quantità di glucosio nei fluidi corporei, saliva compresa, spiana la strada al proliferare di batteri dannosi per il cavo orale. In alcuni casi, poi, attraverso le pareti gengivali, gli agenti patogeni riescono a penetrare le pareti delle arterie colonizzandole e infiammandole: i malati parodontali hanno infatti un indice di rischio aumentato da 1,5 a 2,5 volte per lo sviluppo di complicanze aterosclerotiche e cardiovascolari. Una significativa correlazione c’è anche con l’osteoporosi: la carenza di vitamina D, fondamentale per il tessuto osseo, facilita lo sviluppo della parodontite, che in questo caso è un segnale precoce della patologia delle ossa.
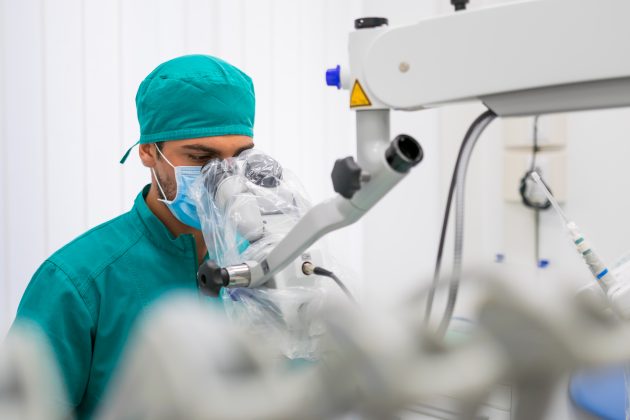
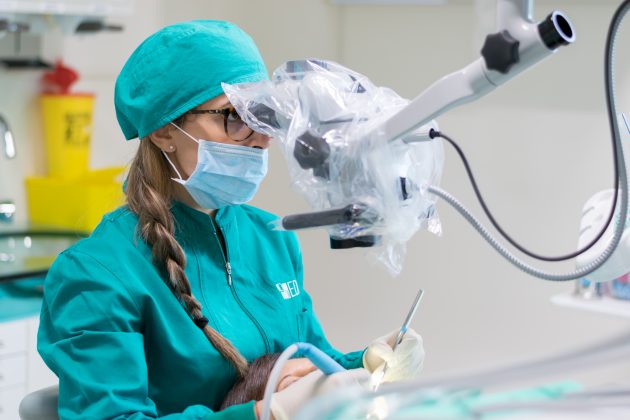
Test di laboratorio, microscopio operatorio e laser: una terapia rivoluzionaria
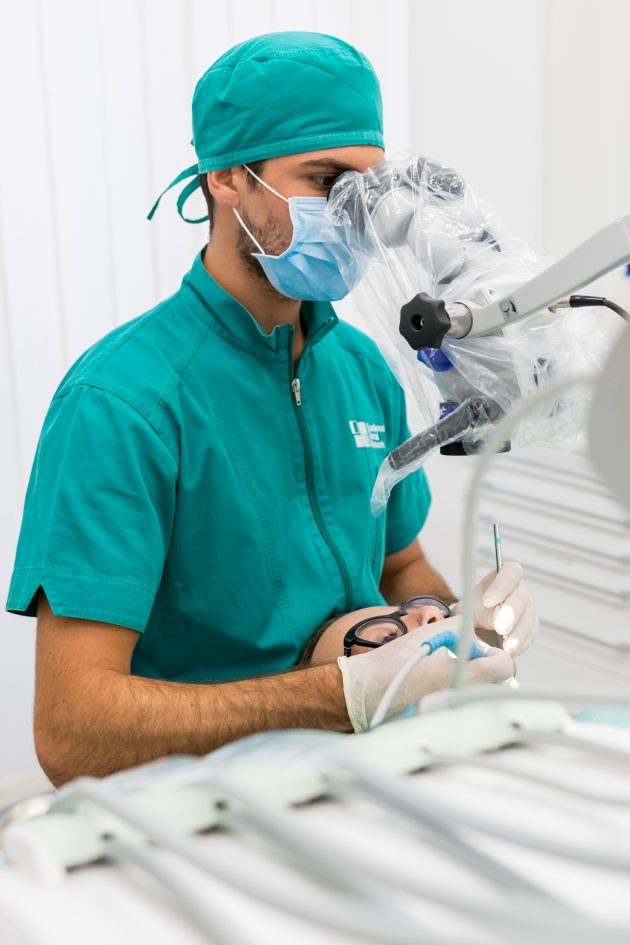
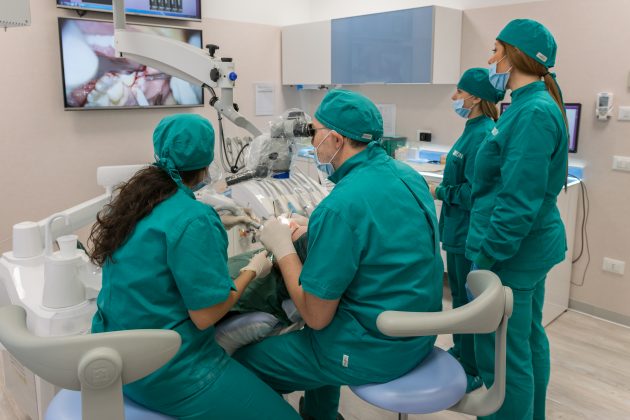
Le infezioni parodontali vengono trattate con diverse strategie, dalle terapie antibiotiche all’intervento chirurgico. Ci sono però batteri che si localizzano in aree particolarmente nascoste della bocca, dove né gli antibiotici, né gli antisettici sono in grado di operare con efficacia. Il protocollo di IMI EDN adotta invece un approccio non invasivo biologicamente guidato e una terapia primariamente non chirurgica, che si articola in diverse fasi.
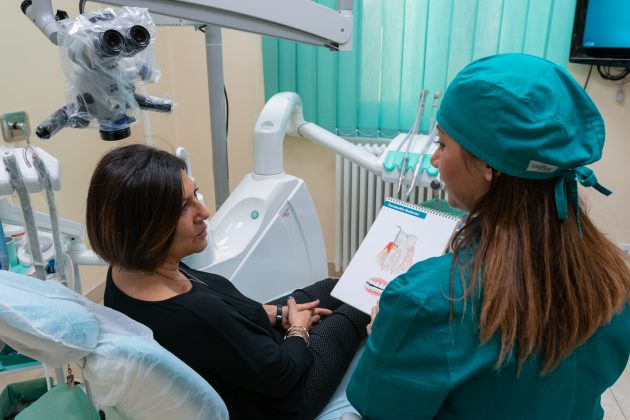
Un’accurata fase diagnostica permette di personalizzare ed ottimizzare l’intero trattamento. Attraverso test bio-molecolari è possibile individuare la percentuale e la tipologia di batteri patogeni presenti nel cavo orale.
Il test genetico stabilisce invece la predisposizione personale a sviluppare la malattia parodontale. In base alla percentuale di rischio genetico (basso, intermedio, alto, molto alto) ed alla presenza batterica nel cavo orale viene programmata una terapia personalizzata per ogni paziente. Una volta mappata la situazione del cavo orale di ogni paziente il medico potrà stabilire quante sedute di ablazioni meccaniche al microscopio saranno necessarie per eliminare accuratamente placca e tartaro (terreno fertile per la proliferazione batterica). Il microscopio operatorio, grazie all’ingrandimento e alla maggiore luminosità, permette di andare a ripulire in profondità un ambiente buio e angusto come quello delle tasche parodontali, senza dover ricorrere allo scollamento gengivale. In seguito alla fase di pulizia meccanica entra in gioco il laser: il suo raggio di luce permette di andare a eliminare selettivamente i batteri dannosi per il nostro organismo operando allo stesso tempo una preziosa azione biostimolante che favorisce la ricrescita ossea naturale. Al termine della terapia vengono ripetuti i test microbiologici di controllo, per verificare la diminuzione della carica batterica negativa e un ritrovato equilibrio della microflora batterica orale.
Un approccio terapeutico orientato al benessere del paziente
La terapia con microscopio e laser praticata nelle strutture del dottor Francesco Martelli ha per il paziente considerevoli vantaggi rispetto a quella chirurgica tradizionale, come dimostra uno studio sull’efficacia del suo protocollo pubblicato nel 2016 sulla rivista di settore “European Journal of Clinical Microbiology and Infectious diseases”. L’uso del microscopio operatorio consente di scorgere dettagli che sfuggirebbero ad occhio nudo. Il trattamento è quindi meno invasivo, meno doloroso e consente un maggior controllo emostatico. Un’operazione con il laser non sempre necessita di anestesia ed evita le fastidiose conseguenze che gli strumenti possono provocare a tessuti e gengive. Il risultato è una terapia efficace per tutti i tipi di parodontite: il laser elimina immediatamente il sanguinamento delle gengive e l’alitosi, riduce la mobilità dei denti, chiude le tasche parodontali, rigenera i tessuti e previene le ricadute. E, grazie all’azione battericida, i pazienti rispondono alle cure anche in assenza di terapia antibiotica, dettaglio da non trascurare visto la crescente attenzione dell’OMS verso l’utilizzo esagerato di questi farmaci e il pericoloso effetto di resistenza agli antibiotici che si sta sviluppando nella popolazione mondiale.