Coronavirus, le angosce dei sanitari in prima linea agli psicologi: “Non ce la faccio fisicamente”. “Non abbraccio più mio figlio per non contagiarlo, cosa penserà di me?”
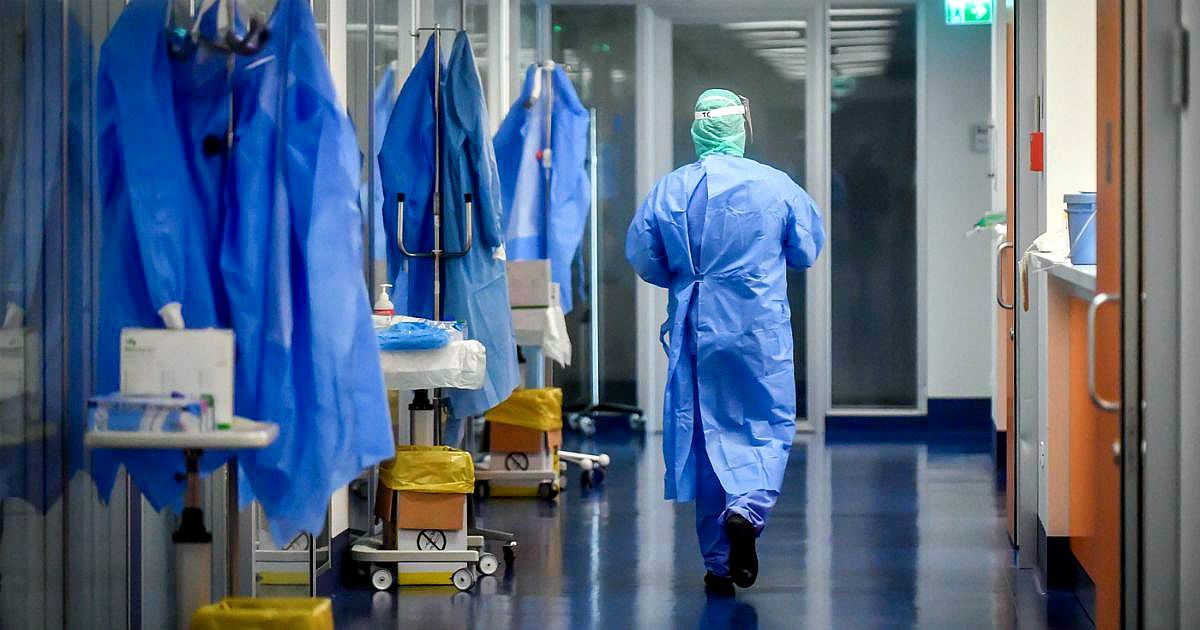
“Ho l’angoscia di diventare io l’untore dei miei cari”. “Non abbraccio mio figlio da settimane, cosa penserà di me?”. “Dieci ore dentro a un’armatura. Io non ce la faccio”. Gli operatori sanitari hanno paura: essere contagiati, contagiare la propria famiglia, non riuscire a reggere i ritmi, non essere in grado di sopportare guanti, maschere e tute. La maggior parte si auto-isola per ridurre i rischi, molti non riescono a scindere le ore di lavoro da quelle – poche – di vita privata. Gabriella Biffa, direttrice dell’Unità operativa di psicologia clinica e psicoterapia dell’ospedale policlinico San Martino di Genova, raccoglie i loro racconti da una settimana. Tanto è passato da quando lei e i suoi colleghi hanno avviato il progetto di supporto psicologico destinato al personale sanitario delle unità operative maggiormente coinvolte nell’emergenza: “Abbiamo lavorato con tale intensità che sembra trascorso un mese”, dice al Ilfattoquotidiano.it

Dottoressa Biffa, come funziona il vostro programma?
Operiamo attraverso videochiamate su Whatsapp: così rispettiamo le misure di sicurezza e gli stessi operatori sanitari, per primi, si sentono più sicuri. Abbiamo diffuso un numero da contattare per fissare gli appuntamenti. Quando è scoppiata l’emergenza abbiamo voluto metterci a disposizione per dare il nostro supporto, dove possibile. Una situazione mai vista prima: alcuni miei colleghi mi stanno chiamando da altre parti d’Italia per chiedermi come stiamo procedendo, cosa intendiamo fare per aiutare il personale coinvolto in prima linea contro il Coronavirus. Siamo tutti spiazzati.
Quali sono le principali difficoltà che vengono raccontate?
Ci riportano la fatica fisica. Non solo turni massacranti e sovraccarico di lavoro, la maggior parte di loro ha dovuto anche apprendere in fretta nuove procedure, come quella della vestizione: richiede tempo – che non c’è – e precisione. Tutti sono terrorizzati dall’idea di sbagliare qualche passaggio, di non fare abbastanza attenzione. Maschere e tute – che comunque i pazienti sembrano considerare strumenti di protezione e di cura, e non barriere comunicative – rendono i movimenti più goffi, abbassano la qualità dell’ossigenazione. Temono di non saper reggere un turno intero avvolti in quelle armature. E naturalmente, c’è la paura che la disponibilità di questi presidi possa esaurirsi. Poi, c’è la fatica psichica: soprattutto sono atterriti dal fatto che questa emergenza sembra avere confini temporali incerti. Mi dicono: “Se sapessimo fino a che punto spingere le nostre fatiche, avremmo più forza. Ma questo punto non si raggiunge mai”. Il livello massimo di impegno viene sempre spostato più in alto, e hanno paura di non poter reggere. I giovani specializzandi hanno il terrore di non essere preparati a sufficienza. Una delle principali difficoltà, molto condivisa, è spiegare ai famigliari dei ricoverati che non possono avvicinarsi, neanche quando stanno per morire. Tutti convivono con un forte senso di impotenza e di angoscia, perché ormai sono abituati a vedere la morte con cadenza pressoché quotidiana e di riflesso temono per la propria vita e soprattutto per quella dei loro cari. Ecco: un operatore mi ha detto “ho paura di essere io l’untore della mia famiglia”.
Quale effetto sta avendo l’emergenza coronavirus sulle famiglie degli operatori sanitari?
Molti di loro si auto isolano per evitare il contagio, e non vedono i propri figli da settimane. Tutti quelli che si trovano in questa situazione hanno paura di non essere dei bravi genitori, soprattutto se i bambini sono piccoli, temono che non possano capire cosa sta succedendo. Li lasciano ai nonni, che a loro volta sono l’anello debole di questa pandemia, e il senso di colpa aumenta. Spesso non riescono a scindere vita privata e vita lavorativa. In questo caso si parla di Sindrome da corridoio, introdotta nel decreto legislativo 81 del 2008 riguardante la sicurezza sul posto di lavoro: le due sfere, professionale e personale, sono unite da una sorta di corridoio immaginario. L’operatore, quindi, non stacca mai. Anche a casa continua a pensare alla realtà lavorativa che ha lasciato, in stato di emergenza e con colleghi stanchi quanto lui.
Come intervenite? Ci sono problematiche su cui è possibile agire subito e altre per le quali invece è necessario un periodo più lungo?
Entrambe le cose. Quando abbiamo avviato questo servizio abbiamo voluto dedicarci a una risposta di tipo immediato, che prevenga uno stato di stress cronicizzato, un rebound che rischia di essere violento. Con questo termine intendiamo il contraccolpo psicologico ed emotivo che può insorgere negli operatori nelle fasi successive al trauma (fino a generare e strutturare un disturbo post traumatico da stress). Al tempo stesso abbiamo capito subito che la gran parte del lavoro dovrà essere fatto dopo, quando l’emergenza sarà conclusa. È stato così anche con il Ponte Morandi. Per il momento, ci stiamo concentrando sulla valorizzazione della dimensione privata: li invitiamo a coltivare piccole sfere di quotidianità che abbiano scopo e potere ricreativo, a pensare a loro stessi anche per pochi minuti al giorno. Inoltre, vogliamo creare una sorta di bibliografia virtuale di riferimento da caricare sul nostro sito aziendale, con testi vagliati dalla nostra equipe o scritti da noi sulla base di fonti scientifiche, che supportino il personale sanitario. Sul lungo periodo, invece, bisognerà concentrarsi sull’elaborazione del vissuto e sui segni che avrà lasciato negli operatori. Il vantaggio sarà che potremo recuperare la dimensione del gruppo, che adesso è fuori discussione. Sarà possibile fare sedute collettive aiutandoci con le tecniche del defusing (distanziarsi da quanto avvenuto e parlarne insieme) e dell’EMDR (Eye Movement Desensitization and Reprocessing: un approccio terapeutico specifico per il trattamento dello stress post traumatico, ndr). Ovviamente, poi, andremo avanti con colloqui individuali per chiunque lo vorrà.
Ha citato il Ponte Morandi. In quel caso, la sua equipe ha accompagnato i famigliari delle 43 vittime a riconoscere i corpi dei loro cari. Ha riscontrato differenze nel modo di affrontare queste due emergenze?
In quel caso sia gli operatori sanitari che noi del servizio di psicologia ci sentivamo più forti. Non eravamo in pericolo da un punto di vista fisico, la nostra vulnerabilità era di carattere emotivo. Certo, inutile dire quanto sia stato difficile e pesante su quel piano, ma almeno potevamo essere presenti anche con tutte le nostre energie. In questo caso, no. Siamo tutti – tutti – a rischio contagio e la nostra fragilità è raddoppiata, è sia fisica che psicologica.
E chi supporta voi psicologi, impegnati a gestire la sofferenza di chi cura malati in condizioni così difficili?
Faremo qualcosa anche in questa direzione, come abbiamo fatto in seguito al Ponte Morandi. Ma adesso è ancora presto: ce ne occuperemo a emergenza conclusa.

